Cancer du sein : un dépistage efficace ?
À l’occasion de la 25e édition de la campagne d’information « Octobre rose », le débat reste vif sur l’utilité du dépistage organisé du cancer du sein.
Enquête de Barbara Vignaux - Publié le
Mis en place en France en 2004, le dépistage organisé du cancer du sein a pour objectif de réduire la mortalité et les traitements lourds grâce à une détection et une prise en charge précoces. Pour un cancer du sein détecté tôt, la survie à cinq ans est en effet de 99 %. Or le bilan du dépistage organisé est en demi-teinte. Première raison : il n’est réalisé que par la moitié de la population cible, les femmes âgées de 50 à 74 ans. Cela s’explique en partie par le niveau élevé du dépistage individuel dans notre pays : 10 à 15 % des femmes. Autres problèmes : les inconvénients inhérents au dépistage, notamment les « faux positifs » qui inquiètent des femmes sans motif réel et les « surdiagnostics » qui se traduisent par des traitements inutiles... En outre, la baisse de la mortalité due au dépistage reste sujette à discussion. Dès lors, faut-il envisager de nouvelles modalités de dépistage ? À l’occasion de la 25e édition de la campagne d’information « Octobre rose », le débat se poursuit sur l’utilité du dépistage organisé du cancer du sein dans les conditions actuelles.
La mammographie, examen de référence
En France, le dépistage organisé prévoit la réalisation de deux clichés par sein (face et oblique) et d’une relecture des résultats jugés normaux par un deuxième radiologue. Il débute à 50 ans pour plusieurs raisons : rareté des cancers et risque élevé de surdiagnostic avant cet âge ; et dans une moindre mesure, risque de cancer radio-induit plus important avant 50 ans. L’échographie (ultrasons) est parfois utilisée lorsque la mammographie révèle une anomalie. Enfin, la tomosynthèse (imagerie tridimensionnelle) n’est pas encore agréée dans le cadre du dépistage organisé, mais est proposée dans un nombre croissant d’établissements. Elle permettrait d’améliorer la précision du diagnostic.
En Europe, le dépistage organisé
Le dépistage du cancer du sein suit des principes communs dans toute l’Europe, mais se heurte à un trop faible taux de participation.
Le dépistage organisé du cancer du sein prend en compte les deux principaux facteurs de risque. Le sexe, d’abord : les femmes représentent plus de 99 % des cas. L’âge, ensuite : 80 % des cancers du sein surviennent après l’âge de 50 ans (10 % chez les moins de 35 ans), et 50 % entre 50 et 69 ans. Si bien que dans les pays occidentaux, le dispositif de dépistage mis en œuvre par les autorités publiques inclut au minimum les femmes de la tranche d’âge 50-69 ans. C’est le cas dans la quasi-totalité des États membres de l’Union européenne (1). Le dispositif suit en général le même schéma : une invitation envoyée par voie postale aux femmes de 50 à 69 ans (jusqu’à 74 ans en France) à réaliser une mammographie tous les deux ans (trois ans à Malte et au Royaume-Uni). En Europe, le taux moyen de participation au dépistage est d’environ 60 %, sous le seuil de 70 % considéré comme satisfaisant en termes de santé publique. En France, il est même inférieur, proche de 50 %, selon Santé Publique France. Le dépistage individuel est surtout le fait des femmes de milieux favorisés résidant dans les grands centres urbains. Cela explique en partie les disparités territoriales constatées dans la participation au dépistage organisé : 27 % seulement à Paris, contre 60 % dans la région Centre (2).
(1) Il n’y a pas de dépistage organisé du cancer du sein en Bulgarie, en Grèce et en Slovaquie. Source : Commission européenne, Cancer screening in the European Union (2017)
(2) Santé Publique France, Incidence et dépistage du cancer du sein en France (2016).
Une femme sur huit directement touchée
Avec près de 1,7 million de cas dans le monde, le cancer du sein est, de loin, le premier cancer féminin. En France, 59 000 nouveaux cas ont été diagnostiqués en 2017 (500 cas chez les hommes) et 12 000 femmes y ont succombé. Le risque d’avoir un cancer évolue avec l’âge : 0,6 % de 20 à 39 ans, 4 % de 40 à 59 ans, 6,2 % de 60 à 79 ans et 2,1 % au-delà de 80 ans. Avec, au final, un risque cumulé de 13 % : en moyenne, une femme sur huit a un cancer du sein au cours de sa vie.
Des facteurs de risque non évitables
En termes statistiques, plusieurs éléments quadruplent le risque individuel : mastopathie (lésion bénigne du sein), forte densité mammaire, antécédent personnel de cancer du sein, cancer du sein bilatéral d’une parente avant la ménopause. D’autres facteurs doublent ce risque : cancer du sein chez la mère ou la sœur, antécédent personnel de cancer de l’ovaire ou de l’endomètre, irradiation thoracique avant l’âge de 30 ans (par exemple pour traiter le lymphome de Hodgkin). Dans notre pays, il n’existe pas de dépistage organisé avant 50 ans pour les femmes présentant ces facteurs de risque. Mais les médecins et les femmes elles-mêmes sont en général conscients des précautions à prendre.
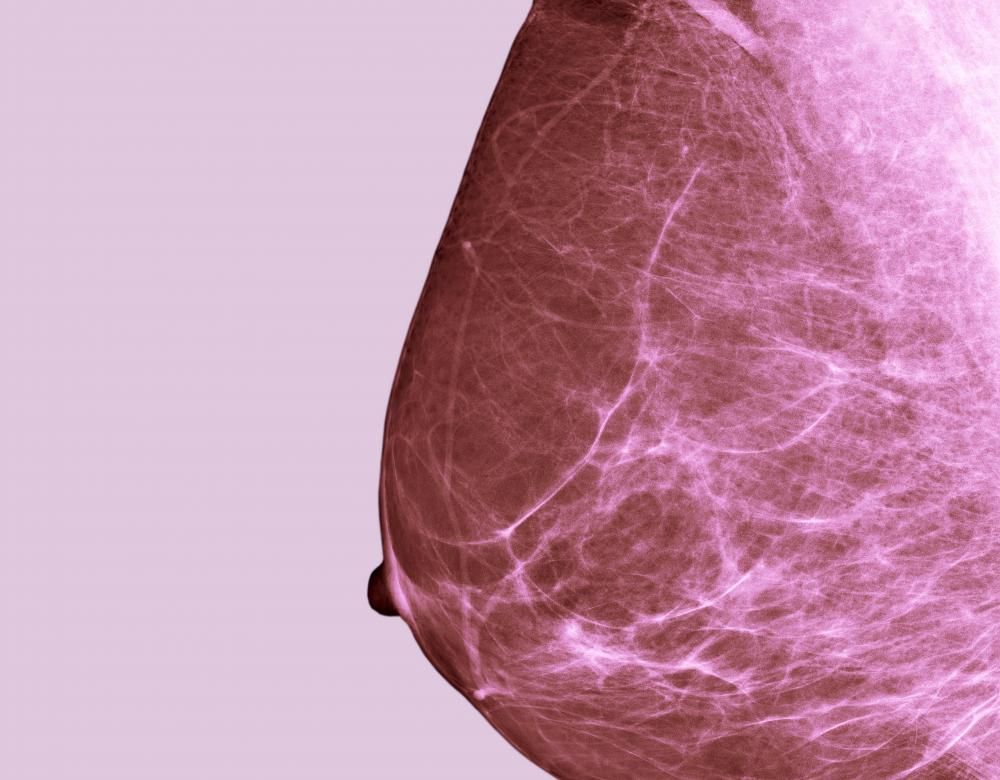
Mammographies : trop et pas assez !
En France, trop de mammographies avant 50 ans, pas assez aux âges les plus risqués : une réflexion sur l’évolution du dépistage est en cours.
En France, le dépistage organisé (DO) est critiqué depuis plusieurs années : ses bénéfices seraient surestimés et ses inconvénients sous-estimés. Une vaste revue d’études menée en 2015 sous l’égide du Centre international de recherche sur le cancer (Circ) estime néanmoins à 40 % la réduction du risque de décès par cancer du sein parmi les femmes de 50 à 69 ans qui participent au DO (1). Quant aux inconvénients, ils sont multiples. Les « faux positifs » – les anomalies se révélant bénignes lors d’examens complémentaires – sont un risque inhérent à l’exercice même du dépistage (2). Ils s’élèvent, dans l’étude du Circ, à 20 %, dont 5 % devant faire l’objet d’un examen invasif, comme une biopsie. Plus grave : le surdiagnostic, c’est-à-dire le traitement d’une tumeur qui n’aurait jamais eu de conséquence sur la santé de la femme. Dans le cancer du sein, il atteindrait 10 %, un chiffre important, certes, mais très inférieur au surdiagnostic du cancer de la thyroïde chez la femme (50 à 90 %). Comme il est aujourd’hui impossible de distinguer, parmi les tumeurs, celles qui resteront indolentes, par précaution toutes celles dépistées sont traitées. Autre limite : le DO échoue à prévenir les « cancers de l’intervalle », plus agressifs, qui surgissent entre deux examens. Mais ceux-ci sont rares : sur un millier de participantes au DO, moins de deux d’entre elles sont concernées, selon l’Institut national du cancer (Inca). Enfin, alors que la moitié seulement des femmes concernées réalisent des examens dans le cadre du DO, elles sont nombreuses à pratiquer des mammographies de dépistage individuel, y compris avant 50 ans.
(1)The New England Journal of Medicine, juin 2015. Toutes les femmes ne pratiquant pas l’examen – parmi celles invitées à participer au dépistage –, l’efficacité globale du dépistage organisé est seulement de 23 %.
(2) Une image douteuse peut correspondre à un simple artefact lié au mode d’observation ou bien à une masse anatomique réelle.
Du dépistage au diagnostic
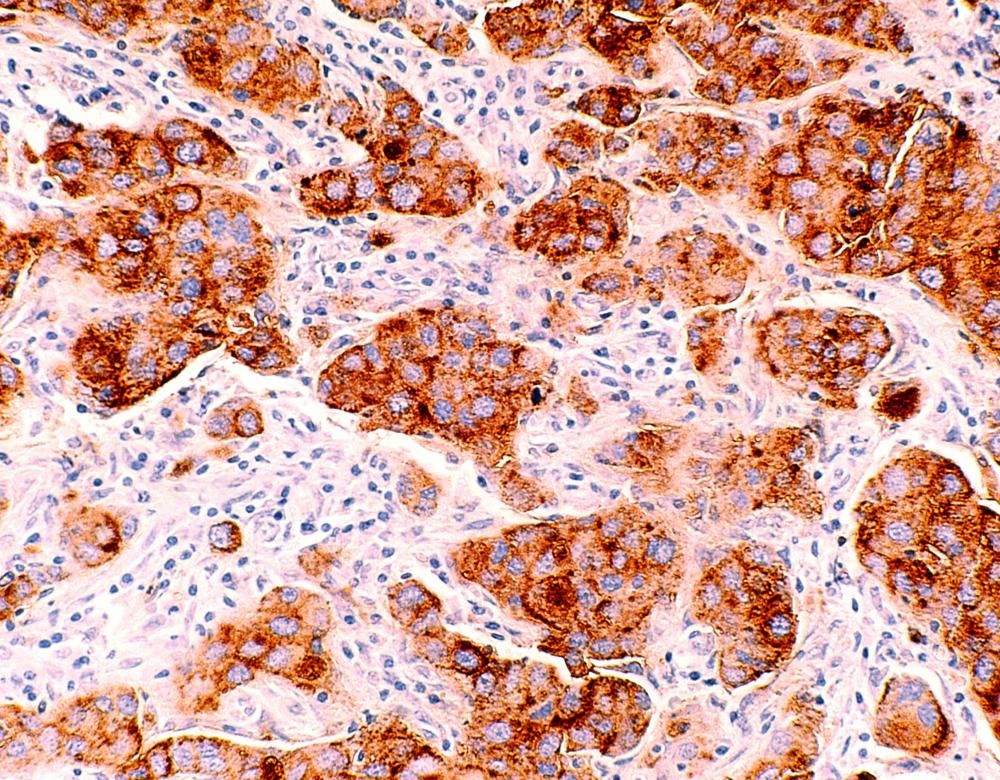
Lorsque l’imagerie révèle une anomalie, un échantillon du tissu suspect est prélevé puis observé au microscope pour infirmer ou confirmer la présence de cellules cancéreuses. La biopsie mammaire est en effet le seul examen permettant le diagnostic d’un cancer du sein. Si nécessaire, des analyses au laboratoire sont effectuées pour déterminer le type de cancer du sein, son évolution attendue et le meilleur traitement. Sur l’image, des cellules cancéreuses envahissant le tissu mammaire vues en microscopie optique (grossissement : x 300).
Une maladie bien prise en charge
Le cancer du sein est souvent de bon pronostic. Quant aux traitements, ils sont de moins en moins agressifs.
En France, la survie suite à un cancer du sein atteint désormais 87 % à 5 ans et 76 % à 10 ans (1). La prise en charge inclut en général l’acte chirurgical – l’ablation de la tumeur, voire du sein – auquel s’ajoutent, selon les cas, des séances de radiothérapie et des cures de chimiothérapie. En outre, même si on est encore loin du traitement sur mesure, peuvent s’ajouter des traitements propres aux différentes formes de cancers. Ainsi, l’hormonothérapie vise à bloquer l’action des hormones sexuelles naturellement produites par l’organisme (œstrogènes et progestérone), qui stimulent la croissance des tumeurs dites « luminales » ou hormonodépendantes. Ces cancers, les plus courants, représentent 70 % des cancers du sein. Caractérisés par une surexpression de la protéine HER2 (15 % des cas de cancer du sein), les cancers HER2+ peuvent, quant à eux, être traités par une thérapie dite « ciblée ». Reste la dernière catégorie (15 % des cas) : celle des tumeurs qui ne sont sensibles ni à HER2 ni aux hormones et pour lesquelles l’arsenal thérapeutique s’arrête au triptyque chirurgie – radio-chimio. Parmi elles, une sur sept est liée à des prédispositions génétiques. Dans tous les cas, les oncologues s’efforcent aujourd’hui d’alléger les traitements, et donc les désagréments pour les patientes, sans risque accru pour elles : chimiothérapies post-opératoires plus rares pour les cancers hormonodépendants, curages axillaires (retrait des ganglions lymphatiques de l’aisselle) moins étendus, chirurgies conservatrices et séances de radiothérapie hebdomadaires plutôt que quotidiennes.
(1) Institut de veille sanitaire, Survie des personnes atteintes de cancer en France métropolitaine, 1989-2013 (2016)
Une prédisposition génétique dans certains cas
Les déclarations d’Angelina Jolie sur ses chirurgies prophylactiques (seins puis ovaires) ont popularisé le terme de « BRCA1 » (BReast Cancer 1). Deux femmes sur mille sont porteuses d’une mutation dans ce gène – ou dans le gène BRCA2 – et leur risque de développer un cancer du sein atteint environ 70 %. Elles ont aussi un risque de cancer de l’ovaire très élevé : 17 % (BRCA2) à 44 % (BRCA1) (1). En France, elles font l’objet d’un suivi radiologique dès l’âge de 30 ans. L’ablation préventive des seins peut aussi leur être proposée à tout âge et celle des ovaires, à partir de 40 ans. Dans une moindre mesure, d’autres gènes prédisposent à ces tumeurs : T53, CHEK2 ou ATM – et d’autres sans doute, qu’il reste à identifier.
(1) Jama, 20 juin 2017

Une maladie multifactorielle
Malgré l’identification de certains facteurs de risque, comme l’alcool, toutes les causes du cancer du sein ne sont pas encore connues.
Alors que le tabagisme multiplie le risque de cancer du poumon par 15, et qu’associé à l’alcool, il accroît celui de cancer de l’œsophage par 40, il n’existe pas de facteur de risque dominant pour le cancer du sein. L’âge ou un antécédent personnel de cancer gynécologique augmentent le risque, mais pas dans de telles proportions : le cancer du sein est une maladie multifactorielle dont les causes ne sont pas encore parfaitement comprises. En France, la hausse du nombre de cas entre 1980 et 2000 (+2,7 % par an) résulte vraisemblablement de l’allongement de la durée de la vie, des changements dans les modes de vie (grossesse tardive, tabagisme...) et de la démocratisation du dépistage. Quant au reflux qui a suivi (-1,5 % par an sur 2005-2012), il s’explique sans doute par des prescriptions moindres de traitements hormonaux de la ménopause. Cela étant, 38 % des cancers du sein seraient évitables, car liés aux modes de vie, d’après une vaste étude du Circ (1). Au premier rang de ces facteurs de risque, la consommation d’alcool : plus de 8 000 nouveaux cas de cancers du sein lui étaient attribuables en 2015. Parmi les autres facteurs de risque : le surpoids, l’inactivité physique, les traitements hormonaux de la ménopause... Réduire son risque de cancer du sein est donc possible.
(1) Cette synthèse des connaissances actuelles sur le sujet est à découvrir dans le Bulletin épidémiologique hebdomadaire n° 21 (juin 2018).
Vers de nouveaux traitements
Parmi les voies prometteuses de recherche il y a l’analyse génétique de la tumeur : l’objectif est d’en identifier les caractéristiques précises pour mieux la combattre, grâce à des médicaments aujourd’hui expérimentaux. Coûteuse (2 000 à 5 000 euros), l’analyse génétique est réservée dans notre pays à la recherche clinique. Autre piste : la stimulation des défenses immunitaires contre les tumeurs – un sujet qui a valu à l’Américain James P. Allison et au Japonais Tasuku Honjo le Nobel de médecine en octobre 2018. Actuellement limitée aux essais cliniques, l’immunothérapie ne revêt pas encore, dans le traitement du cancer du sein, l’importance qu’elle a pour d’autres cancers.

Dépistage individuel versus dépistage organisé
En France, l’importance du dépistage individuel complique l’évaluation du dépistage organisé, explique Agnès Rogel, épidémiologiste à Santé Publique France.
Vers un dépistage sur mesure
Définir le risque individuel pour personnaliser le dépistage : tel est l’objet d’une vaste étude clinique européenne lancée en décembre 2018.
Et si personnaliser le dépistage permettait de l’améliorer ? C’est l’idée qui sous-tend l’étude clinique européenne lancée en décembre 2018 et coordonnée par Suzette Delaloge, oncologue à l’institut Gustave Roussy (Villejuif). Baptisée MyPeBS (My Personal Breast Cancer Screening), elle vise à évaluer les bénéfices d’une fréquence de dépistage adaptée au risque individuel. Trois facteurs sont pris en compte pour identifier des « scores de risque » : l’histoire personnelle et familiale, la densité mammaire et les polymorphismes (ou variations) de l’ADN. Les délais entre deux mammographies seront ainsi modulés selon les groupes : une mammographie tous les quatre ans pour les femmes à risque faible ; un examen tous les deux ans face à un risque moyen et un examen annuel si le risque est élevé. Avec 85 000 volontaires âgées de 40 à 70 ans dans cinq pays (dont 20 000 en France), l’étude cherche à valider ce principe de dépistage stratifié et à corriger les défauts du système actuel : trop de faux positifs, exposition inutile aux rayonnements ionisants... Son but est notamment d’aboutir à la refonte du dépistage du cancer du sein en Europe. Autre voie de recherche, celle du dépistage précoce du cancer du sein grâce à des marqueurs sanguins. Début 2018 (1), une équipe américaine a ainsi annoncé la mise au point d’un test, CancerSeek, pour détecter, par une simple prise de sang, le cancer du sein mais aussi les autres cancers les plus fréquents : ovaire, foie, estomac, pancréas, œsophage, côlon-rectum, poumon. Bien que prometteurs, les premiers résultats restent à confirmer et cette méthode ne sera sans doute pas au point avant des années.
(1)Science, 18 janvier 2018


