Le marathon des traitements contre la Covid-19
En marge de la course aux vaccins se joue une autre compétition : celle de la mise au point d’un traitement contre le coronavirus.
Par Alexandra Pihen - Publié le

« Le vide », titrait la revue European Biotechnology cet hiver. Parallèlement à la compétition – très médiatisée – pour les vaccins contre le virus SARS-CoV-2, une autre course mondiale se joue depuis les débuts de la pandémie : celle de l’arsenal thérapeutique destiné à soulager ou à soigner les malades de la Covid-19, avec plus de 1500 essais cliniques en cours.
Trois grandes stratégies animent le secteur médical. La première, virale, consiste à empêcher la réplication du virus afin de ralentir, voire d’interrompre, l’infection. La seconde vise à moduler la réponse immunitaire dans le but de diminuer le syndrome inflammatoire. La dernière enfin s’attache à traiter les symptômes des cas graves. Mais en dépit d’un investissement médical sans précédent, les résultats ne sont pas encore à la hauteur des attentes. Face à l’urgence sanitaire, le repositionnement thérapeutique s’est imposé en première ligne dès les débuts de la pandémie. L’idée consiste à étudier le potentiel thérapeutique de molécules déjà disponibles dans la pharmacopée.
« Face à la durée très longue de mise en essais cliniques des nouveaux médicaments, cette stratégie permettait de répondre à l’urgence », explique Étienne Decroly, directeur de recherche au laboratoire Architecture et fonction des macromolécules biologiques à l’université Aix-Marseille. Les chercheurs ont donc isolé le virus dès les premiers cas puis mis au point des modèles d’infection expérimentale afin de pouvoir suivre et évaluer les effets des différentes molécules sur l’inhibition du virus. Mais malgré les centaines de molécules candidates, les essais cliniques n’ont fourni que très peu de résultats convaincants.
Antiviraux : empêcher la réplication du virus
C’est notamment le cas des antiviraux destinés à empêcher la réplication du virus. Lancé en mars 2020, l’essai mondial Solidarity mené par l’Organisation mondiale de la santé (OMS) a évalué quatre médicaments antiviraux repositionnés – l’essai clinique européen Discovery coordonné par l’Institut national de la santé et de la recherche médicale (Inserm) dans le cadre du consortium REACTing en est une déclinaison. Pour les besoins de l’essai, 11 266 adultes ont été répartis au hasard dans 405 hôpitaux de 30 pays :
- 2 750 ont reçu du remdesivir (développé à l’origine pour traiter le virus Ebola),
- 954 de l’hydroxychloroquine,
- 1 411 du lopinavir,
- 651 du lopinavir et de l’interféron,
- 1 412 seulement de l’interféron
- et 4 088 aucun médicament.
Publiés début décembre 2020 dans le New England Journal of Medecine, les résultats sont peu prometteurs : aucun de ces médicaments n’a permis de réduire de manière définitive la mortalité, le début de la ventilation des patients ni la durée d’hospitalisation.
En cause, trois goulets d’étranglement qui contrarient les résultats in vitro parfois spectaculaires des antiviraux repositionnés sur l’inhibition du virus.
Le premier réside dans l’utilisation des systèmes cellulaires modèles. Contrairement à ces modèles, la diversité des cellules dans les organismes humains est très importante et l’efficacité de la molécule s’en trouve très différente. C’est notamment le cas de l’hydroxychloroquine. « In vitro, c’est un très bon inhibiteur, car il agit entre autres sur un des deux mécanismes d’entrée du virus dans les cellules : l’endocytose. Mais in vivo le mécanisme d’entrée prépondérant est différent, car les virus entrent par fusion directe dans les cellules pulmonaires. Il y a un donc un biais expérimental lié aux cellules modèles utilisées. Résultat, l’activité clinique de cette molécule n’est pas à la hauteur des espérances… », détaille Étienne Decroly. « Sur des tests de réplication virale, on en met trois gouttes et ça marche très bien. Mais nous ne sommes pas des boîtes de Petri, et chez un patient qui déclare des symptômes de la Covid, il faut une autre arme, car le virus a déjà proliféré », ajoute Bernard Vanhove, directeur des opérations de la biotech nantaise Xenothera.
Le deuxième point de blocage concerne les concentrations minimales nécessaires à l’efficacité de la molécule : celles utilisées in vitro engendrent souvent une toxicité bien trop importante pour les patients.
Enfin, le troisième et dernier goulet d’étranglement est relatif au nombre limité d’antiviraux capables d’agir sur les infections aiguës – beaucoup d’entre eux ciblent des infections chroniques.
« Le traitement des maladies aiguës par des antiviraux est difficile, car il est nécessaire de traiter les patients le plus précocement possible. Parmi les quelques antiviraux développés, certains auront peut-être une petite utilité pour les patients qui souffrent de maladies longues ou dans des contextes particuliers à l’image des personnes immunodéprimées, estime Étienne Decroly. Mais ils ne seront pas utilisés massivement. » Aujourd’hui, les stratégies de repositionnement des antiviraux semblent épuisées et c’est dorénavant sur de nouvelles molécules qu’il faut tabler à l’image des analogues de nucléosides ou nucléotides ou des antiprotéases – des molécules antivirales qui agissent en inhibant des enzymes du virus. « Il s’agit de stratégies de développement de nouvelles drogues donc d’études cliniques de phase I, II et III… La route des antiviraux est longue et sinueuse », prévient Étienne Decroly.
Anticorps : renforcer l’immunité contre le virus
Une deuxième stratégie consiste à mettre au point des immunothérapies, thérapeutiques ou préventives, afin de renforcer l’immunité. Éprouvée depuis des décennies pour d’autres maladies infectieuses, la transfusion du plasma des convalescents de la Covid permet d’inoculer les anticorps spécifiques du SARS-CoV-2 aux malades. « Il s’agit d’apporter les anticorps à une personne qui n’en a pas suffisamment. Les anticorps permettent de neutraliser les particules virales et de les éliminer. En théorie, ça devrait bien fonctionner… », estime Bernard Vanhove.
Au cours du premier semestre 2020, des rapports provenant de Chine, de Corée, des États-Unis… semblent démontrer l’efficacité de la méthode. « Des travaux ont montré une amélioration de 48 % chez les patients de plus 77 ans : c’est tout à fait considérable. Mais d’autres font état d’effets plus modestes chez des patients traités plus tardivement », illustre Bernard Vanhove. À ce jour, les conclusions des différentes études cliniques sur les transferts de plasma de convalescents restent contrastées.
L’étude française Coviplasm menée par Karine Lacombe, chercheuse et infectiologue française, cheffe de service des maladies infectieuses à l’hôpital Saint-Antoine de Paris, démontre néanmoins l’efficacité de cette approche chez les patients immunodéprimés. « Nous nous sommes intéressés aux patients atteints de pathologies cancéreuses ou d’hémopathies malignes qui présentent une immunodépression liée à la maladie ou secondaire au traitement de leur cancer, expose Thomas Hueso, hématologue, chef de clinique au centre anticancéreux Gustave Roussy à Villejuif et premier auteur des travaux. Nous avons vu arriver des malades chroniques avec des tableaux évoluant depuis plusieurs semaines, incapables de produire les anticorps nécessaires. »
« Cette stratégie de transfert de plasma humain reste difficilement utilisable à large échelle »
Étienne Decroly, directeur de recherche au laboratoire Architecture et fonction des macromolécules biologiques à l’université Aix-Marseille
Les causes de cette non-production d’anticorps résident d’une part dans les traitements – antiCD20 ou rituximab – contre les cancers ou les maladies dysimmunitaires (polyarthrites rhumatoïdes ou scléroses en plaques) qui éliminent l’ensemble les lymphocytes B, des globules blancs nécessaires pour monter une réponse immunitaire adaptative. « Notre idée a tout simplement été d’apporter aux patients les anticorps qu’ils n’arrivaient pas à produire à partir de plasma de personnes qui ont contracté la Covid et qui ont produit des anticorps contre le virus », détaille le clinicien. Avec des résultats spectaculaires : sur 17 patients traités, 16 sont sauvés. « Aujourd’hui, plus d’une centaine de malades sont traités. Et on se rend compte que plus on prend en charge tôt ces malades, plus le bénéfice est grand. Un malade sous ventilation mécanique a des dégâts sur les poumons qui sont difficiles à réparer malgré des anticorps… » Il reste donc difficile de faire marche arrière lorsque le processus inflammatoire de la maladie se déclenche. « Cette stratégie de transfert de plasma humain reste difficilement utilisable à large échelle », estime pour sa part Étienne Decroly.
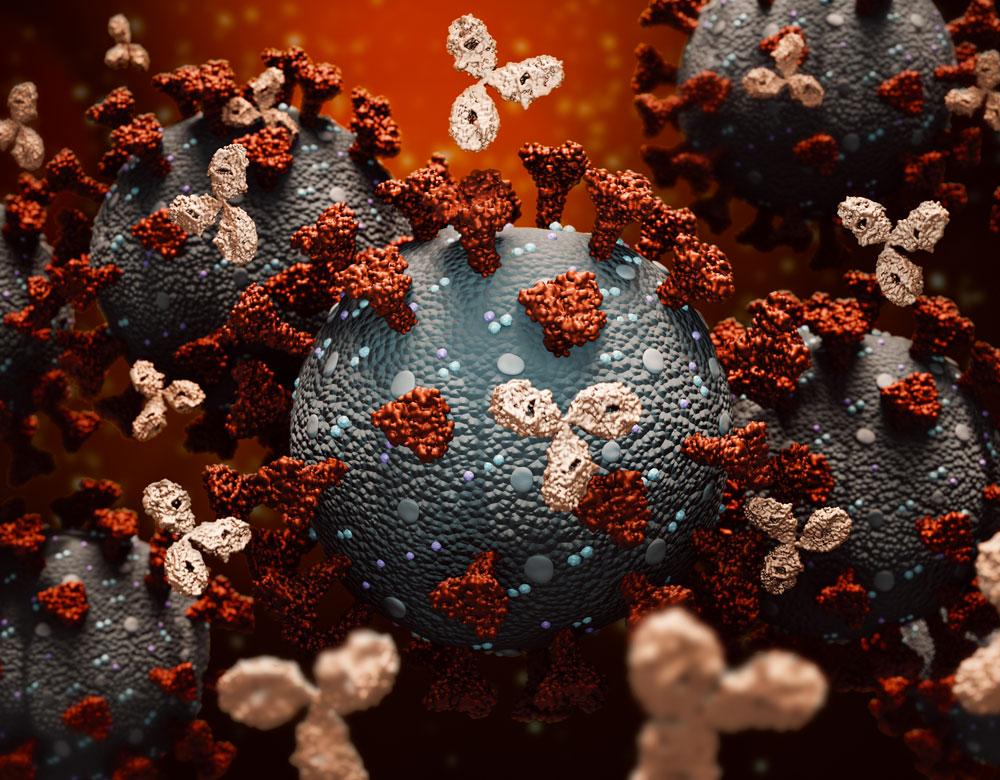
Les anticorps de synthèse, produits par génie génétique à partir de cellules immunitaires pour réagir contre un ou plusieurs antigènes du virus, constituent une alternative au plasma humain. Mais là encore, les difficultés et interrogations s’accumulent. Ces anticorps monoclonaux cherchent à bloquer l’interaction entre la protéine virale Spike (la clé) du SARS-CoV-2 et le récepteur cellulaire humain Ace2 (la serrure).
« Mais neutraliser un virus avec un anticorps monoclonal est loin d’être gagné d’avance, estime Bernard Vanhove. Car il n’y a pas qu’un seul récepteur cellulaire à ce virus : il peut s’accrocher à au moins cinq autres récepteurs… » D’où les stratégies de combinaison de deux anticorps monoclonaux réalisées par le groupe pharmaceutique américain Eli Lilly – qui annonce une réduction de 70 % des hospitalisations et des décès chez des patients à haut risque lorsqu’il est utilisé juste après l’infection – et la biotech américaine Regeneron – qui annonce des résultats positifs pour une utilisation préventive contre l’infection.
« Le risque global de ces stratégies est l’apparition de virus résistant si on ne ratisse pas assez large. C’est un point sur lequel il va falloir être très vigilant. La vigilance n’est pas de dire qu’il ne faut pas le faire, mais être très attentif à travailler non pas avec un monoclonal, mais avec des cocktails de façon à éviter l’apparition de virus résistant ou de nouveaux variants comme on le voit actuellement », alerte Étienne Decroly.
Viser large, c’est l’idée de la biotech nantaise Xenothera avec un anticorps polyclonal baptisé XAV-19 destiné aux patients atteints de Covid-19 modérée.
Fort de son expérience dans les polyclonaux à visée thérapeutique – traitement immunosuppresseur en transplantation rénale, bactéries multirésistantes, destruction des cellules tumorales –, la biotech a été sollicitée dès février 2020 par le ministère des Solidarités et de la Santé pour développer une solution. Les anticorps sont issus de polyclonaux porcins modifiés pour être plus semblables aux protéines humaines. Dans un premier temps, les animaux sont immunisés contre le SARS-CoV-2 puis deviennent ensuite « donneurs réguliers ». Des prises de sang permettent d’isoler les immunoglobulines – les fameux anticorps – qui sont alors transférées dans des flacons après avoir été purifiées. « Le médicament est prêt. La réponse immune de l’animal mime la réponse immune de l’Homme. Nous réalisons en quelque sorte une « industrialisation » sécurisée du don de plasma », image Bernard Vanhove.
À la suite des tests de non-toxicité et de données pharmacologiques – durée et efficacité du médicament –, l’anticorps polyclonal est actuellement en essai clinique, appelé Polyclor, en France et a reçu le label « priorité nationale de recherche » en décembre 2020. À ce jour, une vingtaine d’hôpitaux proposent aux patients volontaires de participer à l’essai du XAV-19. « Nous délivrons désormais cette dose de manière thérapeutique à des patients malades comme s’il s’agissait d’un vrai médicament afin de vérifier l’efficacité et de confirmer la sécurité. Pour qu’un patient puisse être inclus, il ne faut pas qu’il soit trop malade : s’il est admis en réanimation, il n’est pas éligible à ce type de traitement… Il faut donner les anticorps au bon moment », précise Bernard Vanhove. En parallèle de POLYCOR, la biotech lance l’étude EUROXAV de phase 2/3 dans plusieurs pays européens, destinée à faire la preuve de concept terminale entre aujourd’hui et juin 2021.
Quels sont les avantages des anticorps polyclonaux ?
Par Bernard Vanhove, directeur des opérations de la biotech nantaise Xenothera
Traiter les symptômes
La dernière stratégie, immunologique, consiste à moduler la réponse immunitaire, pour empêcher la flambée inflammatoire qui se produit parfois dans la deuxième phase de la maladie. Les symptômes respiratoires et digestifs de la maladie Covid sont dus à l’inflammation induite par le virus : hyper inflammation, hyper réponse du système immunitaire et tempête cytokinique font basculer les patients dans des états sévères 7 à 14 jours après l’apparition des signes cliniques… La maladie est enclenchée et devient indépendante de la réplication virale. À ce titre, certains anti-inflammatoires ont été identifiés très rapidement pour traiter les formes graves d’infection.
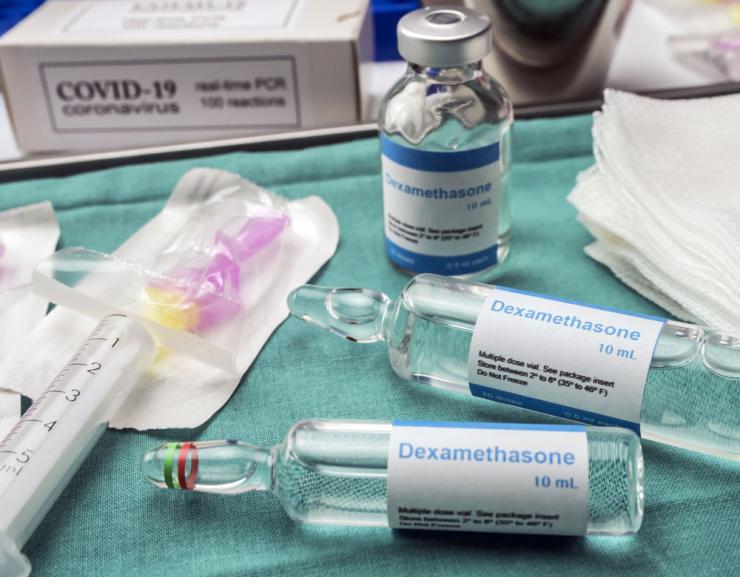
Les stéroïdes ont des impacts majeurs chez les patients qui démarrent des difficultés respiratoires. La dexaméthasone, une hormone de synthèse, réduit notamment le risque de décès d’un tiers pour les patients sous respirateur et d’un cinquième pour ceux sous oxygène. « Mais ces médicaments sont à double tranchant, estime Bernard Vanhove, car ils diminuent parallèlement les réponses immunes du patient, ce qui l’empêche de se défendre par lui-même contre la maladie. » D’autres molécules ont par ailleurs été repositionnées en faveur de leur action sur les troubles de la coagulation chez les patients. À ces médicaments s’ajoute une meilleure prise en charge des patients, comme une oxygénation précoce, au fur et à mesure de la compréhension de la maladie.
Si la course aux traitements contre la Covid s’apparente plus à un marathon, le « vide » se comble peu à peu.